Об эффективности вакцинации: может ли привитый ребенок заболеть корью и как протекает болезнь после прививки?
Корь – заразное заболевание вирусной природы. Патология протекает остро, сопровождается характерной сыпью, осложнениями. С целью защиты от заражения проводится вакцинация. Для профилактики применяют прививки, содержащие живых патогенов. Иногда такие препараты провоцируют побочные реакции.
Иммунизация является обязательной, но родители вправе написать отказ. У многих матерей и отцов возникает вопрос, может ли привитый ребенок заболеть корью, и заразен ли он для окружающих. Эффективность вакцины зависит от ряда факторов.
Можно ли заболеть корью, если есть прививка: вероятность заражения
Для защиты от кори чаще всего применяют поливалентные препараты, которые дополнительно формируют иммунитет к паротиту и краснухе. Чтобы понять, можно ли заболеть корью при наличии прививки, надо знать механизм действия вакцины.
Антигенный материал после проникновения в организм начинает стимулировать продукцию антител, которые способны защитить ребенка от заражения при очередной встрече с вирусом.
Сформированный в детстве специфический иммунитет остается на всю жизнь. Но прививка не дает стопроцентной гарантии того, что человек не заболеет корью. Эффективность вакцинации достигает 97%.
Это означает, что у 3% от общего числа привитых в крови не обнаруживается достаточное количество антител. Такие люди при встрече с вирусом кори могут заболеть. Но инфекционная патология у них будет протекать в облегченной форме.
Слабый специфический иммунитет может вырабатываться по таким причинам:
- индивидуальные особенности организма;
- использовался препарат низкого качества с вышедшим сроком годности либо испорченный из-за хранения в ненадлежащих условиях;
- нарушение техники постановки укола;
- в поствакцинальный период не были соблюдены рекомендации педиатра;
- недостаточный объем введенной дозы.
Есть категория детей, у которых вероятность заболеть корью после вакцинации достигает 7%. В эту группу входят лица со слабым иммунным ответом после первой прививки.
Симптомы поствакцинальной кори
Симптомы поствакцинальной кори аналогичны тем признакам, которые наблюдаются у непривитого больного. Единственное отличие состоит в выраженности клинической картины.
Симптомы коревой патологии у человека по стадиям приведены ниже:
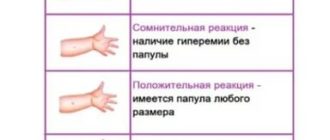
- катаральный период. Длится несколько дней. На появление вируса организм реагирует повышенной температурой. Из-за поражения коры и структур головного мозга малыш становится раздражительным, плаксивым и капризным. Также возникает ринит, боль в горле, кашель. Выделения из носа слизистые, могут быть желтоватыми или прозрачными. Голос становится осиплым. Из-за воспаления и отека у малыша может наблюдаться спазм гортани. В этом случае появляются проблемы с дыханием. Возникают конъюнктивит, светобоязнь. Лицо из-за воспаления шейных лимфоузлов выглядит одутловатым. На вторые сутки на слизистой мягкого и твердого неба возникают красные пятна диаметром около 0,5 см. Со временем их число увеличивается, и горло становится красным;
- период высыпаний. Его длительность составляет 4-5 дней. Первые папулы возникают на лице и за ушами. Потом они распространяются на шею, грудь, спину, живот и конечности. Высыпания имеют вид розовых узлов неправильной формы. Поверхность коревых папул плоская, имеет красную окантовку. Элементы сыпи быстро увеличиваются в диаметре и сливаются в большие пятна;
- стадия реконвалесценции. Длится около недели. На месте папул остаются следы светло-коричневого цвета (из-за повышенной концентрации меланина). Кожа начинает сильно шелушиться. Температура снижается до уровня нормы. Кашель и насморк также уменьшаются.
Корь сильно ослабляет защитные силы малыша. Поэтому на протяжении следующих нескольких месяцев ребенок подвержен простуде, частым обострениям хронических болезней, заражению другими инфекционно-вирусными патологиями.
Как протекает болезнь у привитых детей и взрослых?
У привитых детей и взрослых корь протекает по-разному, но в любом случае не вызывает осложнений.
Многое зависит от концентрации антител к вирусу в организме и общего состояния здоровья. Как правило, у вакцинированных людей признаки коревой патологии возникают на десятый день после заражения.
У большинства привитых детей и взрослых корь протекает в атипичной форме. Катаральные и интоксикационные симптомы слабо выражены.
Температура в течение всей болезни иногда держится на уровне 36,6-37 градусов. Сыпь чаще появляется сразу пятнами светло-розового цвета. Высыпания на теле носят единичный характер, быстро бледнеют и исчезают.
Посткоревая пигментация заметна не дольше недели. У ослабленных привитых лиц с низкой концентрацией антител в крови корь может протекать тяжелее.
Заразен ли вакцинированный человек для окружающих?
Для защиты от кори детям и взрослым колют вакцины, содержащие живые инактивированные вирусы. Люди, которым прививка категорически противопоказана по состоянию здоровья, интересуются, способен ли вакцинированный человек заразить окружающих.
Теоретически такое возможно, поскольку препарат содержит живого возбудителя. Но на практике случаев заражения от недавно привитого пациента зафиксировано не было.
Вакцинированный человек может быть заразным для окружающих в таких случаях:
- его организм ослабленный и не справился с введенным инактивированным возбудителем кори. В итоге начала развиваться настоящая вирусная патология;
- по каким-либо причинам специфический иммунитет не сформировался. Человек контактировал с больным корью, заразился и сам стал носителем вируса.
После вакцинации в крови у некоторых пациентов не обнаруживается достаточного количества антител. Тому есть ряд причин:
- была использована испорченная прививка;
- организм не отреагировал на вакцину из-за индивидуальных особенностей;
- медики неправильно ввели препарат.
На вопрос, есть ли вероятность заразиться корью от привитого, доктора отвечают по-разному. Одни утверждают, что это невозможно, поскольку в вакцине вирус ослаблен.
Например, детский врач Комаровский считает, что бояться иммунизированных детей не стоит, ведь им введен обезвреженный возбудитель кори, который не может передаваться воздушно-капельным путем.
Другие медики говорят, что риск заражения присутствует, особенно у ослабленных людей.
Поэтому лучше не подвергать себя опасности и не общаться некоторое время с недавно прошедшим вакцинацию человеком.
Особенно избегать контакта с привитым рекомендуется маленьким детям, беременным, лицам с иммунодефицитом.
Что делать после вакцинации, чтобы не заразиться?
После вакцинации надо соблюдать ряд правил поведения. Они касаются как привитых людей, так и тех, которые не имеют защиты от кори и общаются с иммунизированным. Несложные в выполнении рекомендации позволят избежать негативных последствий.
Недавно привитым детям и взрослым, чтобы не заразиться корью или другой инфекционно-вирусной патологией, важно следовать таким советам:
- гулять чаще на свежем воздухе, но избегать посещения людных мест. В поствакцинальный период все силы организма направлены на борьбу с антигенным материалом. Поэтому иммунитет пациента ослабевает, повышается риск заболеть. Сидеть целыми днями в душной квартире вредно. Поэтому надо гулять в зеленой зоне (в парке, саду, лесопосадке). После прививки у некоторых увеличивается температура. В случае гипертермии средней тяжести (37,2-37,6) лучше побыть дома;
- на прогулку одеваться соответственно погоде. Если человек переохладится или вспотеет из-за того, что одет слишком прохладно или жарко, его иммунитет снизится и увеличится риск заражения;
- в течение выработки антител к вирусу отказаться от лечения антибактериальными препаратами и иммунодепрессантами. Такие медикаменты могут стать причиной формирования неправильного иммунитета. В итоге человек будет подверженным коревому возбудителю;
- употреблять в сутки достаточное количество жидкости;
- не купаться до тех пор, пока не нормализуется температура (особенно, если в квартире холодно, и есть сквозняки);
- кушать только здоровую полезную пищу. Важно отказаться от употребления продуктов, которые способны провоцировать аллергию (экзотические фрукты, шоколад, цитрусовые, магазинные соки).\;
- не переутомляться, больше отдыхать;
- ограничить физическую активность. При занятии спортом человек потеет, у него снижаются защитные силы. Все это создает благоприятные условия для развития инфекционной патологии;
- взрослым лучше отказаться хотя бы на несколько дней от алкогольных напитков. Спиртное снижает иммунитет и тормозит выработку антител. В результате злоупотребления алкоголем в поствакцинальный период человек может заболеть корью или другой вирусной патологией.
Недавно привитым следует создать все условия для правильного формирования специфического иммунитета против кори.
Знакомым, родным и друзьям вакцинированного, которые не имеют антител против коревой болезни, нужно позаботиться о том, чтобы минимизировать вероятность заражения.
Чтобы минимизировать риски заражения, специалисты рекомендуют выполнять следующее:
- ограничить по возможности общение с привитым;
- если контакты неизбежны, то стоит начать прием витаминных комплексов, иммуностимуляторов для укрепления защитных сил. Схему лечения должен назначать доктор;
- не контактировать с вакцинированным, если у него на теле появились единичные элементы кореподобной сыпи.
Источник: https://vactsina.com/privivki-i-ukolyi/detyam/mozhet-li-privityiy-zabolet-koryu.html
Почему появился насморк и кашель после прививки от гриппа и можно ли заболеть от нее взрослому или ребенку
Плановая вакцинация вызывает опасения у многих родителей. Мамы и папы хотят получить достоверный ответ на вопрос, можно ли заболеть от прививки от гриппа. С одной стороны, вакцина укрепит иммунитет малыша, с другой — прививка всегда связана с некоторыми рисками и может даже способствовать ухудшению здоровья ребенка.
Почему болеют после прививки
Если болезнь проявилась позже 2 суток с момента, когда была сделана прививка, то это точно инфекция. Если симптоматика гриппа проявилась в течение 7-14 суток после вакцинации, сделанной ребенку или взрослому, это свидетельствует о том, что были проигнорированы врачебные рекомендации.
После любой прививки необходимо время на формирование иммунитета к возбудителю. В это время нужно быть осторожным, избегая контакта с больными (таким образом заражаются чаще всего). Сразу после вакцинации иммунитет «перегружен» антигенами, поэтому может неадекватно справляться с вредоносными микроорганизмами, поступающими из вне, из-за чего могут появиться неприятные симптомы.
Чаще всего по прошествии 2 недель после прививки заболевают по причинам следующего характера:
- препарат обладал низкой иммуногенностью;
- вакцина низкого качества (просроченная, поддельная);
- медпрепарат был изготовлен около года назад, напряженность иммунитета спала;
- вакцинальный штамм не совпал с типом вируса гриппа.
Прививка обеспечивает защиту только, например, от гриппа, но не от других острых респираторных вирусных инфекций. Например, боль в горле не всегда является симптомом гриппа, возможно, это простая простуда или другая инфекция.
Возможные последствия вакцинации
После прививки может проявляться аллергия, изменяться состав крови. Нередко короткое время болит горло, появляется кашель и насморк.
Вакцинация может привести к таким негативным последствиям:
- воспалительный процесс в зоне укола;
- зуд и сыпь;
- небольшое увеличение лимфатических узлов;
- головокружение;
- короткие обмороки;
- похолодание конечностей;
- нарушение сна.
У детей нередко немного поднимается температура, пропадает аппетит, появляются головные боли, покраснение в месте укола.
После вакцинации у пациентов разного возраста были зафиксированы и такие отрицательные проявления:
- судороги;
- анафилактический шок;
- сердечные принципы;
- мышечные боли;
- воспаление сосудистых стенок;
- частичная потеря слуха.
Резкое ухудшение самочувствия является осложнением. Небольшое повышение температуры не должно пугать — это нормальная реакция организма на вакцину.
Ситуации, когда человек тяжело заболевает после иммунизации, практически не встречаются. Главное, чтобы не было природной непереносимости медпрепарата.
Болезнь или поствакцинальная реакция
Чтобы понять, почему человек заболел, несмотря на сделанную прививку, нужно разобраться болен ли он. Симптоматика ОРВИ не всегда свидетельствует о наличии заболевания.
В инструкции к вакцинальным препаратам написано, что наличие легкого проявления отравления (головная боль, ломота в теле), немного повышенной температуры тела (не более 37,5°С), небольшой заложенности носа или першения в горле в первые 2 суток после вакцинации — это нормально.
Это реакция иммунитета, который вступил в борьбу с чужими антигенами.
Однако, если ребенку сделали прививку от гриппа, и заболело горло или появились выделения из носа на следующий день, сразу списывать такие симптомы на поствакцинальную реакцию не следует, особенно, если был контакт с больными. Чтобы не пропустить опасное заболевание, лучше обратиться к врачу, чтобы он поставил диагноз.
Через сколько можно заболеть
Заболеть сразу после прививки можно только в том случае, если человек оказался в зоне эпидемии или был не совсем здоров на момент вакцинации. Через пару дней или через неделю заболевают гриппом те, кто проигнорировал профилактические меры.
Какие по Вашему мнению наиболее важные факторы при выборе медицинского учреждения?
Источник: https://Ukol.expert/privivki/ot-grippa-mozhno-li-zabolet
Существует ли риск заболевания от прививки против гриппа
Стало привычным: каждый год фиксируются эпидемии гриппа. Три сезона – осень, зима, весна – дают предпосылки для размножения вирусной инфекции. Весенняя и осенняя распутица с холодными ветрами и дождём. Зимняя вьюжная погода. Большие морозы. Во всех этих случаях прокатываются по населению эпидемии болезни. В таких условиях риск инфицирования увеличивается.
Люди чаще заражаются. Чтобы погасить эпидемию и нормализовать ситуацию, проводится вакцинирование населения. Всем известны случаи, когда подруга или близкая знакомая заболела после прививки от гриппа. Тогда те, кто не понимают сути процедуры, делают преждевременные выводы, которые могут навредить.
Необходимо уточнить и понять, почему происходят заболевания в этих ситуациях.
Можно ли заболеть от прививки от гриппа
Надо сразу сказать: можно заболеть. Но почему это произошло, в силу каких причин? Они могут быть разными. Самые главные – непонимание особенностей описываемого заболевания и невнимательное отношение человека к своему здоровью. Надо знать:
- в каких случаях можно делать прививку;
- кто относится к группе риска;
- каков инкубационный период гриппа.
Если пациент не знает о нюансах происхождения и развития этой инфекции, то он может сделать ошибку. Сделает прививку в неблагоприятных для себя обстоятельствах. Тогда после прививки от гриппа человек заболевает.
Через какое время можно заболеть
Коварство недуга заключается в том, что в инкубационный период человек считает себя здоровым, он никак не проявляется. Когда болезнь перейдёт в острую форму, сказать точно нельзя. Инкубационный период – от 3 дней до недели. Достаточно большой срок, чтоб заразить многих. Даже через неделю инфекция может проявить себя. Так что и через такой срок после укола вакцины можно получить болезнь в открытом виде.
Слизистая носоглотки страдает больше всего. Разные вирусы воспринимаются организмом с некоторыми различиями. Одни себя проявляют раньше, другие – позже. Да и сопротивляемость организма у всех неодинаковая. Если инкубационный период ещё не закончился, а человеку сделали инъекцию вакцины, он всё равно будет болеть. Потому что он уже больной.
Почему так происходит
Почти каждый год при эпидемиях гриппа появляются новые штаммы, мутации прежних. Могут прийти и старые формы. При борьбе с новыми видами вируса учёные от медицины постоянно ищут способы противодействия инфекции. Создают новые вакцины, которые производятся фармацевтическими компаниями и через аптечные сети попадают в поликлиники, больницы. Если сделан укол не от того штамма, человек может заболеть вирусной инфекцией другого серотипа.
Ещё по случайности вкалывают вакцину уже больному человеку. У него инкубационный период ещё не прошёл. Но он этого не знает, считает себя здоровым. Случаются и другие осложнения после вакцинации. Людей пугают случаи:
- судорог;
- воспаления лимфоузлов;
- сердечных приступов;
- острых невралгических болей;
- анафилактического шока;
- частичной потери слуха.
На самом деле не вакцинация виной тому, а стечение обстоятельств. Из-за своей невнимательности и неосторожности люди в качестве последствия прививки от гриппа болеют. Прежде чем делать укол, нужно исключить неблагоприятные факторы, помнить о противопоказаниях, быть благоразумней.
Насколько это опасно
Грипп бывает двух видов: типичный и атипичный. Последний протекает без повышения температуры. Такое течение болезни встречается редко. Отсюда и название. Чаще всего болеют типичным гриппом. При неблагоприятном стечении обстоятельств через какое-то время проявляются признаки заболевания.
Во время инкубационного периода человек заражал других. Тем коварней и опасней эта инфекционная болезнь. Поэтому каждый год и случаются эпидемии. Трудно справиться с поветрием вируса, когда такой инкубационный период, к тому же штаммы имеют склонность к частой мутации.
Опасность заражения уже много лет привычно подстерегает людей каждую зиму.
Не вылеченное вовремя вирусное заболевание даёт осложнения в виде воспаления лёгких и других патологий. Случается, осложнение после прививки при отягчающих обстоятельствах приводит к трагическому финалу. Человек умирает. Поэтому лечиться от недуга надо вовремя. Это серьёзное заболевание. Делать прививку или нет, решает каждый сам. Только надо помнить, что ОРВИ после прививки от гриппа – пустяк по сравнению с осложнениями, которые могут возникнуть при неправильном лечении.
Кто попадает в группу риска
В группу риска (быть подверженным подпасть под влияние вируса гриппа при вакцинации) относят людей, если имели место такие факторы:
- сделана инъекция лекарства не от того штамма вируса;
- наблюдались упадок сил, состояние истощения;
- пройден сеанс химиотерапии незадолго перед уколом;
- ребёнку ещё не исполнилось полгода;
- срок беременности – до 12 недель;
- некоторые другие патологии.
Любой из этих факторов при вакцинации может стать причиной заражения. Когда организм ослаблен, находится в стрессовой ситуации, имеет место иммунодефицитное состояние.
После прохождения химиотерапии вводить вакцину нельзя, так как повышен риск развития аллергической реакции, которая в состоянии запустить процесс заболевания. Нельзя вводить вакцину человеку с хроническими болезнями в стадии обострения. Люди порой не знают этого.
Тогда по стечению обстоятельств и собственных ошибок происходит неприятность. Знакомые узнают, что подруга сделала прививку от гриппа и заболела.
А если у человека насморк? Стоит ли делать инъекцию? Тут всё зависит от его происхождения. Сезонный ринит от холода, непогоды может продолжаться несколько дней, а может стать затяжным, переходящим в хронический. При лёгком насморке перед процедурой стоит поберечь себя: не посещать общественные мероприятия, избегать контактов с больными. И если насморк начинает проходить, можно сделать прививку.
Если же симптоматика усилилась, ринит стал длительным или перешёл в хронический, надо подождать с вакцинацией. Так как прививка усилит нагрузку, и иммунная защита даст «слабину», вследствие чего может развиться грипп. И тогда уже поздно задавать вопрос: «Почему ты болеешь?» Вирусы начнут интенсивно размножаться в ослабленном организме, и придётся основательно лечиться.
Надо знать, когда делается прививка от гриппа после насморка.
Что делать, чтобы не инфицироваться
Учитывая коварность гриппа, чтобы не заболеть, надо по возможности обезопасить себя от заражения. Во время разгула эпидемий остерегаться находиться в больших скоплениях людей, не быть в толпе. Особенно когда начинается простуда.
Если поберечь себя не получается, то надо надевать маску, мыть руки после прогулки по улице, перед выходом из дома одеваться теплее, кушать полноценно, отдыхать, ложиться спать вовремя.
Здоровый организм, даже если «прихватит» где-то инфекцию типа ОРВИ, быстрее излечится.
Есть ещё одна народная методика. Кроме прививки, во время эпидемии можно полоскать нос и горло смесью кипячённой остуженной воды с перекисью водорода. На четверть стакана половины чайной ложки 3%-ной перекиси достаточно. Шприцем без иголки шприцуется полость носоглотки: сначала одна ноздря, потом – другая.
Остатками водной смеси можно прополоскать горло, потом – обычной водой. Не сморкаться. Нос сам подсохнет через 5 минут. Делая это 2 раза в день, утром и вечером, во время эпидемий заболевания можно обезопасить себя от заражения. Можно то же самое делать с тёплым раствором воды с солью. Или брызгать очищающий спрей через ноздри в носоглотку.
Но это хорошо только в качестве профилактики. От самой инфекции такой метод не лечит. Это надо помнить.
Как лечиться, если заболел после прививки
Но если всё-таки случилась неприятность – у взрослого, когда поставил укол вакцины, появился кашель. Или после прививки от гриппа болит горло, и наблюдаются прочие симптомы недомогания. Тогда надо сначала понять, это грипп или ОРВИ? Каждому человеку полезно знать различия между гриппом и респираторной инфекцией. Грипп наступает внезапно, бурно.
А острое респираторное заболевание начинается вяло, самочувствие ухудшается медленно и лечится быстрее. При гриппе болит голова, в теле – ломота, резко повышается температура. При ОРВИ тело не ломит, жар меньше, чем при гриппе. И самое главное – респираторная инфекция начинается с того, что першит горло, заложен нос, больно глотать. При гриппе недомогание начинается с покраснения глаз и слёзоотделения.
По всем этим главным признакам можно отличить грипп от ОРВИ задолго до приёма у врача.
Принимая меры для выздоровления, надо сделать следующее:
- обеспечить постельный щадящий режим;
- принять лекарства для снижения жара;
- пить больше жидкости.
Не мешкая, необходимо вызвать врача или сходить на приём в поликлинику. Антибиотики принимать нежелательно. Они снижают сопротивляемость организма. К тому же при гриппе они бесполезны. Хотя это сильные лекарства, но их предназначение другое. Лучше пить препараты, которые прописал врач.
Чем лечиться взрослому
Если появились кашель и насморк после прививки от вируса гриппа, надо, не паникуя, лечиться. Принимать лекарства, которые уничтожают вирус. Только при правильном лечении можно быстро, за несколько дней, выздороветь. Конечно, к врачу в поликлинику надо идти обязательно. Особенно при подозрении на грипп. Терапевт назначает циклоферон или аналогичное средство, направленное на уничтожение вирусов.
Надо соблюдать все предписания врача. Больше отдыхать. На улицу больному выходить нежелательно. Не затягивать с лечением, не откладывать на потом. Если заболел от прививки, нужно лечиться.
Чесноком и другими народными средствами это заболевание не победить. Некоторые методы можно использовать как вспомогательное средство, не более. Пить чай с ломтиком лимона и мёдом, молоко с добавленными мёдом, маслом.
Отваром календулы, ромашки полоскать горло. Но помнить: вирусная инфекция лечится лекарствами.
Лекарства для ребенка
К прививке дети более восприимчивы. Но молодой растущий организм быстро адаптируется. Введение нового вещества не станет помехой для жизнедеятельности. Но что делать, если после прививки от гриппа ребенок заболел? Если после вакцины от гриппа у ребенка появились сопли, жалобы на боли в горле, прослушиваются хрипы? Явные симптомы острого бронхита. Или всё-таки грипп? Надо разобраться, принять меры. Срочно сделать следующее:
- дать жаропонижающее;
- пить больше жидкости;
- обеззараживающим составом полоскать горло;
- вызвать на дом врача или пойти с ребёнком в поликлинику.
Оказав срочную помощь, обязательно показать малыша врачу. Проведя анализы и другие обследования, доктор определит, чем заболел пациент после прививки. Если диагностирован грипп, строго по рецепту надо давать лекарства ребёнку в той дозировке и в той последовательности, что прописал педиатр. Больной должен соблюдать постельный режим до выздоровления. Грипп обычно «держит» человека около недели.
Иммунизация детей в школах – ответственное дело для школьных медиков. Материалы вакцинации должны храниться правильно, по инструкции, в холодильнике. Не должно случиться, чтобы при проведении массовых профилактических мер медицинский работник инфицировал подопечных. Обычно это и не происходит.
Но надо учитывать то, что любая вакцинация может вызвать ОРВИ, если организм ослаблен. Для здорового ребёнка ничего страшного не произойдёт от укола. Разве что на месте инъекции может быть небольшое покраснение. При обычном течении адаптации к малой дозе вирусов, которые попали в кровь через укол, – это нормально.
Пройдёт несколько дней после прививки, и иммунная защита ребёнка станет крепче. А вот если покраснение стало больше, и ему больно, то это аллергическое болезненное проявление, или вакцинация сделана не вовремя.
Если прививаемый подвержен аллергии, надо заранее перед уколом (за несколько дней) начать давать ему супрастин или другое антигистаминное средство. Тогда реакция организма на прививку будет спокойной.
Источник: https://oVakcine.ru/inekciya/sushhestvuet-li-risk-zabolevaniya-ot-privivki-protiv-grippa
Заболела после прививки риппа — Онлайн врач
- Заболела после прививки от гриппа
- Заболела после прививки от гриппа: что делать?
- Можно ли заболеть после прививки от гриппа, что делать
- Прививки от гриппа: пять мифов, в которые стыдно (и потом больно) верить
Вакцинация в целом вызывает положительные и отрицательные мнения. Пациенты задают вопрос, можно ли заболеть гриппом после прививки? Врачи утверждают, что если здоровому организму ввели частицы вируса, побочных реакций не возникает.
Ежегодно отмечается высокий уровень заболеваемости, поэтому в качестве профилактики используется вакцинация. Часто дежурные врачи слышат обращения в свой адрес — «Заболела от прививки от гриппа», однако неприятные последствия иммунизации не являются болезнью.
Можно ли заболеть, сделав прививку от гриппа
Каждый год, осенью или зимой медики рекомендуют поставить прививку от гриппа. Это единственный способ профилактики. Иногда после процедуры возникают осложнения или поствакцинальные реакции. Необходимо разобраться, почему так происходит и можно ли заболеть после прививки от гриппа.
Прививка состоит из разных компонентов: куриного белка и неактивных вирусных частиц гриппа. Клетки вируса находятся в латентном, спящем состоянии, поэтому не могут заразить человека.
Но вакцина может привести к снижению активности иммунитета, слабому недомоганию, определенной симптоматике, схожей с ОРВИ.
Такая реакция является ответом организма на введенный инородный агент — неактивный вирус.
Основные симптомы:
- Головная боль.
- Слабость.
- Недомогание.
- Утомляемость.
- Повышение температуры.
На протяжении 2-3 дней признаки беспокоят ребенка или взрослого, затем самостоятельно исчезают. Специалисты исключают факт, что от прививки от гриппа можно заболеть, но существует опасность наслоения другой инфекции, например, ангины. Причиной тому является снижение иммунитета, проникновение вируса, мутации вирусов.
Вакцинация ослабила сильнее иммунитет, поэтому произошло инфицирование. Возможно, человек уже был заражен вирусом, так как инкубационный период составляет три дня. После введения дезактивированного вируса в организм, иммунитет ослабляется и проявляет симптомы. Если микроорганизмы мутировали и проникли в организм после введения вакцины, прививка не будет эффективной.
Принцип действия вакцины
Прививка не работает как лекарство от гриппа, она не спасает заболевших. Главный принцип действия вакцины — помощь запуска собственных сил организма для борьбы с вирусной инфекцией. Вакцина бывает живая или мертвая.
В первом случае в ее состав входят ослабленные микроорганизмы или возбудители, не вызывающие болезни, но формирующие иммунитет.
Инактивированные (убитые) получают путем выращивания вируса на куриных эмбрионах, после чего их очищают специальными веществами.
Ежегодно возникают новые штаммы гриппа, поэтому состав вакцины модифицируется. Специалисты проверяют и, изучая информацию, предполагают потенциальный штамм на будущий год. Иммунитет у взрослого или ребенка сохраняется один год.
Вакцина вырабатывает антитела, после чего при контакте с вирусом защитные клетки начинают действовать, иммунитет быстрее справляется с болезнью и легче переносится.
За и против вакцинации
Прививка от гриппа не входит в число обязательных, но ежегодно врачи предлагают бесплатно привиться. Ежегодно большое количество людей в мире погибает от вируса гриппа. Опасны осложнения — присоединение бактериальной инфекции, последующие патологии. Запущенная стадия гриппа приводит к потере слуха, заболеваниям сердца и сосудов.
По статистике, количество привитых ежегодно увеличивается, поэтому сокращается уровень смертности. Но, в каждом городе мира имеются приверженцы вакцинации, чьи аргументы построены на неблагоприятной реакции организма.
Положительные черты:
- Формирование иммунитета
- Сокращение риска заболеваемости гриппом
- Предотвращение осложнений и летального исхода
Также существуют отрицательные черты вакцинации. При использовании живых вакцин риск побочных эффектов увеличивается, а также сопровождается недомоганием, общей слабостью, лихорадкой. Существует список противопоказаний. Прививка действует один год. На следующий эпидемический период необходима новая вакцинация.
Реакция организма на вакцину
Каждый организм человека индивидуален, поэтому возникают различные побочные действия. После вакцинирования пациент может ощущать легкое недомогание, головную боль, повышение температуры тела.
Такие признаки объясняют проникновением в кровь человека ослабленных вирусов. Процедура предполагает наличие двух видов вакцин: живой и мертвой. Одна содержит убитые, а другая — ослабленные вирусы.
Все зависит от защитных сил организма — если у человека слабый иммунитет, даже при введении инактивированной вакцины будут признаки ослабления организма, недомогание. Прививка «тренирует» иммунную систему, побуждая ее вырабатывать антитела для борьбы с вирусными агентами.
Источник: https://onlinvrach.ru/zabolela-posle-privivki-rippa.html
Вакцинация. Как это работает, можно ли заболеть после прививки, кому нельзя прививаться
Вакцинация – это введение антигенного материала в организм ребенка, в следствии чего вырабатывается иммунитет к определённым заболеваниям, который предотвратит заражение или ослабит проявления заболевания.
Марина Сикорская — мама двоих детей, врач, автор статей.
Таким образом, есть нет никакой гарантии что привитый ребенок не переболеет заболеваниями от которых делали вакцинацию, но то что оно пройдет в легкой форме и с меньшими последствиями, это факт.
Как происходит процесс иммунизации?
В организм человека парентеральным путем, то есть инъекционно, вводятся живые (ослабленная) микроорганизмы или неактивные (убитые) микроорганизмы, их токсины или антигены. Но вводятся в таком состоянии и количестве, что по сути само заболевание вызвать не могут, не достаточно у них сил. Иммунитет здорового ребенка очень быстро справляется и в будущем уже готов моментально обезвредить таких же возбудителей. По сути, это тренировка и подготовка организма.
Почему нельзя быть против?
Сейчас появилось движение мам, которые выступают категорически против вакцинации. Некоторые аргументируют это тем, что заболевания очень редкие, и маловероятно что ребенок заболеет им.
Некоторые верят в теорию всемирного заговора, и считают что вакцинами нас пытаются убить.
Ну и не исключение — люди, которые боятся делать детям уколы, жалея их. Так же слышала доводы о том, что вакцины некачественные и туда подмешивают все что угодно.
На это отвечу сразу: все вакцины проходят очень серьезный контроль, получают сертификаты качества, транспортируются при определённых температурных условиях. Это очень большая ответственность. Так что контроль ведется надлежащий.
Дети, которые были рождены до 1991 года были безоговорочно привиты всеми вакцинами по календарю прививок. Соответственно и заболеваемость была меньше. На нашей жизни и здоровье с негативной стороны это никак не отразилось. Про многие инфекционные заболевания мы вообще забыли.
Почему есть рост заболеваний?
За последние годы идет рост заболеваемости на корь, краснуху, коклюш. Так же увеличилась заболеваемость на гепатит Б, столбняк. И теперь эти заболевания уже не редкость. Возросло количество не привитых детей в садиках, школах, многие родители напуганы и боятся вести своих детей в коллективы, где есть не привитые дети. Отказы от прививок стали чуть ли не ежедневными в поликлиниках. Кто сеет панику, и зачем это делается, остается загадкой.
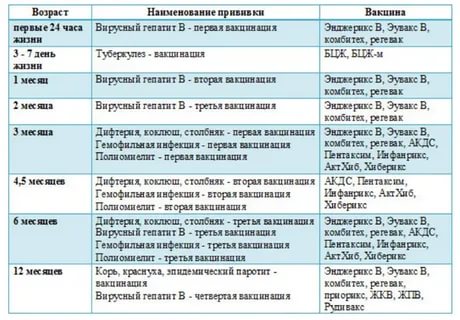
Какие прививки и когда мы делаем?
- БЦЖ – туберкулез (проводится на 3-7 день жизни)
- Гепатит В – в первые 12-24 часа жизни,1 мес, 6 мес
- АКДС – дифтерия, коклюш, столбняк (2 мес, 4 мес, 6 мес, 18 мес)
- ХИБ – гемофильная инфекция, менингит и пневмония (2мес, 4 мес, 12 мес)
- Полиомиелит – 2 мес, 4 мес, 6 мес, 18 мес.
Какие бывают реакции на прививку?
Они могут быть общие и местные. Местными являются: покраснение и боль в месте укола, отек, затвердение, местное поднятие температуры.
Общими: поднятие температуры тела выше 38С, общая слабость, недомогание, отказ от еды.
Противопоказания к вакцинации
Их не так уж и много, так что возможно некоторые мифы мы сейчас развеем:
- Острое вирусное заболевание
- Первичные иммунодефицитные состояния
- Хронические заболевания
- Злокачественные образования
- Аллергические дерматиты
- Судороги в анамнезе
Всем остальным вакцинация показана.
Детки очень социализированы в наше время, и ежедневно контактируют с большим количеством различных микробов.
Мое мнение:если мы можем как-то защитить или помочь детскому организму, то этот шанс нужно использовать. В старые времена не было вакцин, и были ужасные эпидемии, очень много людей умирало от болезней, которые для нас сейчас — сущий пустяк.
Медицина не стоит на месте, с каждым днём все больше развивается, прогрессирует. Так что давайте не будем возвращаться в те страшные времена, где от ветрянки можно было умереть.
Будьте внимательны и бдительны к своему здоровью, и здоровью ваших детей.
Источник: https://4mama.ua/kids/health/6043-vaktsinatsiya-kak-eto-rabotaet-mozhno-li-zabolet-posle-privivki-komu-nelzya-privivatsya
Прививки от гриппа: пять мифов, в которые стыдно (и потом больно) верить
https://www.znak.com/2019-10-24/privia_protiv_grippa_pyat_mifov_v_kotorye_stydno_verit
2019.10.24
Karl-Josef Hildenbrand / dpa / Global Look Press
В октябре еще не поздно поставить прививку против гриппа. Эпидемический сезон еще не настал, а отсутствие настоящих холодов способствует тому, чтобы организм без проблем воспринял иммунизацию. Но защитить себя и близких многим мешают мифы, с которыми не устают бороться врачи. Разберем главные из них.
1. Зима близко, так что прививаться уже поздно
Это не так. Оптимальное время для того, чтобы привиться против гриппа, конечно, уже позади. Надо было успевать в бабье лето, а то и еще раньше, учитывая, что прививочная кампания стартует вообще августе (когда начинают прививать малолетних детей и беременных женщин). С другой стороны, «взрослая» вакцина во врачебные кабинеты обычно поступает позже, чем детская. По многолетней практике, прививку лучше делать в сентябре — октябре.
Но успеть до начала эпидемиологического сезона еще можно, помня, что на выработку иммунитета организму обычно требуется около двух недель.
Профилактическая кампания завершается в середине декабря — примерно за месяц до того, как ОРВИ и грипп получают массовое распространение. Также неплохо было бы успеть до наступления настоящих холодов, когда повышается риск простуды.
Одно из обязательных условий успешной иммунизации против гриппа — организм должен быть здоровым, по крайней мере, в течение двух недель до прививки.
Нет, заболеть после прививки невозможно. Во всех без исключения вакцинах против гриппа используется не сам вирус, а лишь его отдельные фрагменты. Такие вакцины называют инактивированными, и они подходят даже людям с ослабленным иммунитетом, включая малолетних детей (с 6 месяцев) и пожилых (старше 60 лет).
Другое дело, что вакцина может вызвать то, что врачи называют прививочной реакцией. Это небольшое и кратковременное повышение температуры, легкое недомогание, болезненность, припухлость или покраснение в месте укола. Это нормально.
И даже хорошо, считает главный внештатный эпидемиолог горздрава Екатеринбурга Александр Харитонов, — иначе было бы ясно, что пациентам вводят какую-то «пустышку».
При этом, по его словам, за последние 10 лет в столице Урала не было зарегистрировано ни одного более серьезного случая — современные вакцины, как импортные, так и отечественные, это практически исключают.
Правда, стоит помнить об индивидуальных противопоказаниях. Главное ограничение — это аллергическая реакция на куриный белок (он служит основой) и другие компоненты вакцины. Те, у кого эти серьезные причины отказаться от иммунизации действительно есть, как правило, о них прекрасно знают.
Противопоказания могут быть и временными, когда, например, человек переживает острую фазу хронического заболевания или какой-то инфекции. После такой прививки действительно можно «заболеть», причем сразу, уже на следующий день.
Но самое плохое, что основная болезнь просто не даст организму выработать иммунитет к гриппу.
Так что, для кого это актуально — удачный момент для вакцинации надо выбирать с лечащим или наблюдающим врачом. Кстати, всем остальным перед прививкой тоже не мешает показаться терапевту: пусть вас осмотрит и убедится, что все в порядке.
Lukas Schulze / dpa / Global Look Press
3. Отечественные вакцины всегда проигрывают импортным
Представление, что импортное всегда лучше отечественного, укоренено в нас настолько, что порой даже сами врачи, пусть и полушепотом, советуют не применять российскую вакцину.
Но на самом деле, если у вас есть выбор, надо обращать внимание на сам препарат, а не на его происхождение.
Простой пример: в прошлом году вышла новая отечественная вакцина, которая содержала четыре штамма вируса, о распространении которых предупредила Всемирная организация здравоохранения. В то время как все импортные препараты, использовавшиеся в России, содержали только три штамма.
Кроме того, две из трех известных отечественных вакцин были выпущены с более умеренной дозировкой (содержали не по 15 мкг каждого антигена, а по 5-11 мкг), тем самым сделав еще менее значительным риск упомянутых прививочных реакций без ущерба для иммунологической эффективности самих вакцин. (Дополнение от 18:37 24 октября. Следует уточнить, что рекомендация ВОЗ — использовать вакцины с 15 мкг антигена.
Вакцины с меньшим содержанием могут быть менее эффективны, считают в ВОЗ. Но наши производители парируют тем, что снижение дозировок компенсируется добавлением в состав вакцин специальных веществ — адъювантов, которые усиливают иммунный ответ. А то, что эффективность от этого не страдает, доказано клиническими испытаниями, утверждают они.
Сейчас этот вопрос — предмет довольно напряженной дискуссии в отечественной фармакологии).
В остальном разницы между импортными и отечественными вакцинами нет. Все они гарантированно содержат актуальные штаммы вируса типов А и В — в соответствии с эпидемической ситуацией в мире и составленными на ее оценке рекомендациями ВОЗ. Изготовление вакцин, что у нас, что за рубежом, проходит по строгим стандартам, которые включают необходимые клинические исследования как до регистрации препарата, так и после нее.
4. Могут вколоть прошлогоднюю неактуальную вакцину
Вообще, правила запрещают лечебно-профилактическим учреждениям даже хранить вакцины, которые остались невостребованными по окончании сезона иммунопрофилактики. Они специальным порядком сдаются и утилизируются. За этим строго следят. В современной России, конечно, возможно все, но вряд ли случаи нарушения удалось бы утаить. И вряд ли кто-то в медицинских кругах возьмет на себя смелость пойти на подобное. Во всяком случае наш поиск в новостном архиве закончился ничем.
Так или иначе, каждый посетитель кабинета иммунопрофилактики вправе попросить показать ампулу, где должна быть проставлена дата производства препарата. Можно также попросить предъявить сопроводительные документы, включая сертификат безопасности.
Самые недоверчивые вполне могут приобрести свежую вакцину в аптеке и прийти с ней в процедурный кабинет. Для этого вам понадобится термоконтейнер или, на худой конец, обычный бытовой термос с широким горлышком.
Вакцина требует постоянного особого температурного режима, иначе испортится и станет бесполезной. Кроме того, прививка должна быть поставлена не позже, чем через два часа. Так что во избежание лишних проволочек хорошо бы договориться с медкабинетом заранее.
Кстати, не забудьте взять в аптеке чек, подтверждающий, что вакцину вы купили где надо.
Hyttalo Souza / Global Look Press
5. Прививка бесполезна
А это, пожалуй, главный миф, который надо разбирать по пунктам, потому что у противников профилактической вакцинации самые разные аргументы. Например, подвергается сомнению ежегодная вакцинация: мол, иммунитет остался после прививки в прошлом году.
Это не так: иммунитета хватает в лучшем случае только на 12 месяцев. О том же стоит помнить тем, кто переболел гриппом прошлой зимой и убежден, что в новый эпидсезон болезнь его не возьмет. Даже если бы иммунитет сохранялся так надолго, не надо забывать, что вирусы мутируют и приходят к нам обновленными.
Не защищен от гриппа и тот, кто до начала сезона успел переболеть ОРВИ.
Еще больше скептиков среди тех, кто делал прививку, но все же переболел. Здесь важно разобраться, почему и чем именно. Грипп — самый зловредный, но не единственный из большого числа респираторных вирусов, которые могут накинуться на нас зимой.
Вот почему при первых же симптомах надо вызывать врача, а не пытаться лечиться самостоятельно, не вполне понимая, что именно надо лечить.
Есть и другая причина, по которой прививка могла не сработать, и мы о ней уже говорили: вакцинация была проведена на фоне простуды или инфекционной болезни, которые отвлекли ресурсы организма и не дали ему должным образом подготовиться к вирусной атаке.
В любом случае, организм будет лучше готов к сезонным болезням и гораздо лучше их перенесет, избежав осложнений, которые могут быть летально опасны, например, для людей старшего возраста.
Вот пара неплохих аргументов за то, что прививки на самом деле работают: в Екатеринбурге по итогам сезона 2018–2019 годов только 6% заболевших с подтвержденным диагнозом гриппа были с прививкой в текущем сезоне, а у 94% заболевших прививки против гриппа не было.
При этом среди тех, кто умер в результате гриппа или принесенных им осложнений, за все годы вакцинации в этом городе не было ни одного привитого.
При подготовке к публикации были использованы материалы «Городского центра медицинской профилактики» (Екатеринбург), на сайте которого можно найти адреса кабинетов профилактической вакцинации. Аналогичные центры есть в каждом крупном городе.
Адреса пунктов, где можно сделать прививку в Москве, можно узнать на Официальном сайте мэра Москвы.
Хочешь, чтобы в стране были независимые СМИ? Поддержи Znak.com
Источник: https://www.znak.com/2019-10-24/privivka_protiv_grippa_pyat_mifov_v_kotorye_stydno_verit
Может ли ребенок заболеть после прививки: профилактика и причины
Родителей интересует, может ли ребенок заболеть после прививки той болезнью, от которой она ставится. Но не менее распространена проблема других заболеваний, которые формируются как тяжелое осложнение вакцинации. Однако ждать подобных состояний не следует после прививки. Ведь они могут возникнуть только при стечении определенных обстоятельств.
АКДС – адсорбированная-коклюшно-дифтерийно-столбнячная инъекция проводится практически во всех странах и рекомендуется ВОЗ как обязательная процедура. Побочные эффекты от нее возникают чуть чаще, чем, например, после прививки от гриппа. Но она же защищает малышей и от смертельно опасных патологий, которые 100-200 лет назад носили неизлечимый характер.
Осложнения после прививки как болезнь
Осложнения и тяжелые последствия прививки могут проявляться у ребенка местно в виде шишек, воспалений, покраснений. Есть и общие симптомы, которые нередко принимаются за болезнь, — температура, крики, дискомфорт. Проходят они обычно самостоятельно и не нуждаются в коррекции.
Проявление общих симптомов может быть достаточно выраженным – температура тела малыша повышается до 39 градусов, его лихорадит. Возможно появление вялости, сонливости и отсутствие аппетита.
Беспокоиться не обязательно, если у ребенка не возникают следующие симптомы:
- температура до 38,5 градусов;
- вокруг места инъекции возникло воспаление до 8 см в диаметре;
- появилась слабость, пропал аппетит;
- место укола чешется и болит.
Однако если появляются красные пятна, пульс и дыхание становятся тяжелыми и учащенными, а также развивается косоглазие, то это может быть симптомом развития острой формы какого-либо заболевания.
При наличии температуры от 38 можно дать сироп от жара типа Нурофена или препараты с главным действующим веществом парацетамолом в форме сиропа, свечей. На место укола наносят гель Троксевазин.
После инъекции от кори или краснухи на 15 сутки может возникнуть сыпь, а также увеличение слюнных желез. Это не значит, что малыш заболел. Однако в некоторых ситуациях инъекция от полиомиелита приводит к болезни, и обращаться в больницу нужно, если малых перестал вставать на ноги в пределах 40 суток после инъекции.
Если температура неуклонно повышается, малы не хочет есть и вяло себя ведет, сообщите об этом педиатру. Дайте ребенку Нурофен или Панадол, а если врач предложит госпитализацию, согласитесь. Если врач предлагает положить вас с ребенком в больницу, то это лучший способ избежать заболевания менингитом или энцефалитом. Ребенок может заболеть после прививки ОРВИ и простудой, но при наличии подобных состояний также следует обращаться к доктору.
Как возникает болезнь, от которой прививались
После введения вакцины, основанной на ослабленном микробе вируса (инфекции), от которого делается прививка, то может возникнуть что-то похожее на эту же болезнь. Развитие патологии наблюдается в среднем на 5-15 сутки после вакцинации. Такие болезни, как туберкулез и полиомиелит, развиваются вплоть до 5-6 недель.
Для Вас: Особенности и диагностика поствакцинальной аллергии
Болезни, которые могут возникнуть после прививок
Заболевания чаще всего возникают после АКДС – до 6 случаев на 1 млн. привитых малышей. Остальные инъекции редко вызывают заболевания даже у 1 ребенка на 1 млн. Симптомы осложнений часто проявляются, как отдельные болезни.
Симптомы после АКДС
АКДС ставят от столбняка, разных видов коклюша и дифтерии. Ставят обычно вакцины Тетракок, АКДС и Инфанрикс. Последняя считается максимально ареактогенной. Ее ставят с 3 до 5 месяцев после рождения, а потом спустя год после проведения инъекций. Обычно, если после первого укола не последовало негативных реакций, то и после 2 и последующих их не будет. Осложнения и норма:
- Нормой после АКДС считается появление небольшой болезненности и отека в области укола. Температура иногда поднимается до 38,5 градусов и держится до 5-6 суток.
- Осложнения могут возникнуть в 1 случае на 50 000 привитых (до 100 тысяч при использовании Инфанрикса).
После прививки в течение 2 часов могут возникать патологические состояния. В течение нескольких дней-недель возможны приступы различных заболеваний.
Среди аллергии в первые сутки выделяют: отёк Квинке, анафилактический шок, легкую аллергию.
Энцефалит, синдром Гийена Барре могут развиться в течение месяца. Они сопровождаются постоянным сном и хромотой.
Также в первые сутки может развиться астма – ребенку станет сложно дышать. Однако температура обычно находится в пределах нормы. Почти во всех этих ситуациях требуется госпитализация.
Последствия БЦЖ
После БЦЖ вакцинирования ребенок может получить как временные побочные эффекты, так и заболевания:
- Язвы на эпидермисе, которые возникают через 4 недели.
- Болезненный абсцесс – холодное гнойное поражение кожи из-за неправильной техники укола.
- Рубцы – выступающие клеоидные шрамы, которые появляются примерно через год после вакцинации.
- Воспаление лимфоузлов – временное состояние, которое обычно проходит самостоятельно.
- Остеомиелит – заболевание костного мозга, сопровождаемое сильными болями при ходьбе и температурой. Может появиться через 1,5 года после вакцинации.
- Если у ребенка был иммунодефицит, то может появиться туберкулез, опасность которого высока из-за тяжелого протекания (в этом случае нужно делать предварительные анализы в роддоме на наличие проблем с иммунной системой у малыша).
- Пост-БЦЖ-синдром – аллергическая реакция на вирус, которая может проявиться рубцами и узловатой эритемой.
Большинство осложнений требует помощи врача. Некоторые заболевания лечатся в условиях стационара, который назначается терапевтом.
Может заболеть ребенок и после прививки Манту, если нарушена технология ее проведения (инфицирование кожи). Хотя сама вакцина никак не влияет на иммунную систему и не может провоцировать болезни.
Вакцины от полиомиелита, кори и краснухи редко также приводят к развитию заболеваний, но спектр их несколько шире.
Болезни от других прививок
Так, после живой прививки от полиомиелита может сформироваться аналогичное заболевание (примерно через месяц после прививания):
- у здорового ребенка патологию можно зафиксировать на 5-30 сутки;
- у малыша с врожденным или приобретенным иммунодефицитом она развивается до полугода;
- если с привитым контактировал другой ребенок, у него может развиться патология через 60 суток.
Для Вас: Развитие аллергии: факторы, которые внутри и снаружи нас
Обычно после прививки развивается облегченная форма патологии – ребенок не может вставать на 1 ногу. Кожа теряет эластичность и бледнеет в пораженной области. Иногда развивается синдром Гийена-Барре. При нем поражаются обе ноги, чувствительность нарушена, появляются болезненные ощущения. Подобная патология требует госпитализации, так как приводит к параличу дыхательных путей.
После прививки от паротита или таких патологий, как краснуха и корь, могут возникнуть аллергические реакции вплоть до отека Квинке. А также некоторые другие заболевания и реакции: паротит, кореподобная сыпь, воспаление суставов, коревой энцефалит, подострый склерозирующий панэнцефалит.
Только быстрая помощь доктора способна предотвратить любые осложнения подобных заболеваний. Наблюдайте за поведением малыша и его самочувствием в течение нескольких месяцев после прививок. И обязательно готовьтесь заранее: проходите обследования, сдавайте анализы, консультируйтесь с иммунологом.
Источник: https://immunoprofi.ru/vakcinaciya/mozhet-li-zabolet-malysh-posle-privivki.html
Можно ли заболеть коклюшем после прививки акдс — Твой лор-врач
Коклюш — серьезное заболевание, которому подвержены дети раннего возраста. В качестве профилактики врачи предлагают вакцину. Является ли она стопроцентной защитой от болезни и возможно ли повторно заболеть коклюшем, вы узнаете из этой статьи.
Коклюш — это инфекционное заболевание, характеризуется воспалительным процессом в верхних дыхательных путях.
Его основной симптом – спазматический приступообразный кашель, который сопровождается ларингоспазмом (при вдохе получается свист из-за сужения ой щели). После приступа идет отхождение мокроты или рвота.
Эпидемиология коклюша
Вызывает болезнь коклюшная бактерия, которая может передаваться только воздушно-капельным путем. Когда инфицированный человек разговаривает, чихает или кашляет, бактерия с мокротой способна распространяться на 2—2,5 метра.
Вне человеческого организма бактерия долго существовать не может. Так в сухой мокроте она живет пару часов, во влажном аэрозоле чуть более 20 часов. При естественном освещении она может существовать два часа, а если на нее попадают прямые солнечные лучи, то не выдерживает даже часа. Убить коклюшную палочку за пару минут способен ультрафиолет или дезинфицирующий раствор.
Казалось бы, как такой неустойчивый к внешней среде патоген, может нанести урон человечеству?
Особенность эпидемиологии коклюша:
- Велика контагиозность. Это значит, что существует почти стопроцентная вероятность при контакте с носителем бактерии.
- Инкубационный период может длиться до 21 дня, хотя чаще всего симптомы заболевания проявляются на 3—7 день. В этот период человек выглядит здоровым, но при этом заражает окружающих.
- Опасен больной и две недели после начала приступообразного спазматического кашля. Как показывают исследования, на протяжении первой недели в мокроте заболевшего удается обнаружить коклюшную палочку почти в 100% случаев. А на второй недели ее находят в 6—7 случаях из 10. Человек, который болеет коклюшем, опасен для окружающих 24 дня. После этого периода кашель может сохраняться, но он не представляет опасности, так как бактерии в мокроте нет.
- Люди старше семи лет преимущественно болеют атипичным коклюшем. То есть клиническая картина смазана: не наблюдается спазматического приступообразного кашля. Естественно, они ведут привычный образ жизни и не ограничивают социальные контакты, тем самым способствуя распространению инфекции.
Коклюшем могут заразиться дети с первых дней жизни, так как у них нет в крови антител, даже если мать имеет стойкий иммунитет к этой болезни. Потому что противококлюшные антитела это иммуноглобулины класса М, а они не могут проникнуть к плоду через плаценту.
И хотя последние исследования показали, что есть в крови новорожденного некоторые материнские антитела, но их недостаточно для того чтоб защитить малыша.
Для постановки диагноза на исследование берется слизь с задней стенки глотки. Мазок берут натощак или спустя 2—3 часа после приема пищи.
Окончательный результат можно получить только спустя 5—7 суток, промежуточный — на 2 дня раньше. Есть и иммунофлюорисцентный метод, который дает результат через 2—6 часов.
Осложнения и профилактика болезни
Ранее это заболевание стояло на первом месте причин детской смертности. К летальному исходу приводила не сама бактерия, а вызванные ею осложнения в виде пневмонии или вторичного снижения иммунитета.
Среди осложнений коклюша выделяют специфические, которые характерны для данной болезни, и неспецифические. К специфическим относят:
- эмфизему легких;
- коклюшную пневмонию;
- сбой дыхательного ритма (ребенок может не дышать более 30 секунд);
- нарушение кровоснабжения в мозгу;
- может течь кровь из носа, глотки, наружного уха, бронхов;
- кровоизлияния в слизистую, головной или спинной мозг, склеру и сетчатку глаза;
- разрыв барабанной перепонки.
К неспецифическим относятся пневмония, бронхит, ангина, отит и другие заболевания бактериального характера. В современном мире преобладают стертые и легкие формы болезни.
Дети до года по-прежнему тяжело переносят эту болезнь из-за отсутствия пассивного иммунитета. Осложнения после перенесенной инфекции у младенцев: в 10% случаев пневмония, и в 40-45% — бронхиты.
У младенцев чаще появляется не кашель, а чихание, крик, плач. Дети даже между приступами вялые, утрачивают навыки, которые успели приобрести. Задержка дыхания может произойти в любое время.
Предупреждение коклюша — это вакцинация детей АКДС (адсорбированной коклюшно-дифтерийно-столбнячной вакциной). Компонент против коклюша — убитые коклюшные бактерии, которые стимулируют выработку антител. Но не всегда их достаточно, чтоб при встрече с патогеном иммунитет их распознал.
Вакцины могут быть цельноклеточными, которые содержат компоненты бактериальной клетки, или бесклеточные, они не содержат липополисахаридные фракции, поэтому не вызывают аллергических реакций.
Первая вакцина против коклюша делается в трехмесячном возрасте. Затем идут еще 2 с интервалом в 1,5 месяца. Повторная однократная вакцинация осуществляется в полтора года. У ребенка выработается достаточный иммунитет только в случае получения всех 4 доз и с указанным временным промежутком.
Сама же вакцина АКДС не может привести к появлению коклюша, поскольку в ней находятся фракции убитых бактерий.
Дети, которые привиты в соответствии с рекомендованной схемой, защищены от бактерии коклюша на 90%. Спустя 3-4 года снижается специфический иммунитет, а через 12 лет от него ни остается и следа.
Можно ли заболеть после прививки?
Дети, получившие вакцину, могут заразиться коклюшем из-за недостаточно сформировавшегося иммунитета или, если прошло более 3-х лет, в результате его снижения. Но при этом они не болеют тяжелыми формами, и у них не развивается осложнений.
Коклюш у привитых детей часто представлен атипичной формой: симптомы напоминают ОРВИ. Периоды инкубационный и предсудорожный длиннее, чем у не привитых (до двух недель), а период кашля, наоборот, меньше, не более 2 недель.
Если дети, которые не привиты могут кашлять после болезни еще 6 месяцев, то те, кто получил прививки уже через 2 месяца полностью выздоравливают.
Повторное заболевание коклюшем встречается очень редко, это единичные случаи. Специалисты предполагают, что это связано с приемом антибиотиков на ранней стадии первого заболевания, что приводит к купированию симптомов, но и препятствует формированию полноценного иммунитета.
Осложнения после АКДС и противопоказания к вакцинации
Часто появляются местные реакции после прививки, при которых не требуется медицинского вмешательства. Это покраснение, отечность, уплотнение в области укола. Часто именно коклюшный компонент вызывает аллергическую реакцию.
Организм может отреагировать недомоганием, отеком Квинке, крапивницей, сыпью, обострением хронических заболеваний, лихорадкой. Если ребенок подвержен субфебрильным судорогам (это передается по наследству), то нельзя допускать температуру тела выше 37,5 градуса.
Могут возникнуть и афебрильные судороги с потерей сознания. Это реакция ЦНС и возникает без лихорадки.
При любой сильно выраженной реакции, будь то сильное уплотнение более 8 сантиметров или отек мягких тканей на всю ягодицу, необходимо обратиться за медицинской консультацией.
Наиболее серьезным является анафилактический шок. Он развивается преимущественно при втором или последующем введении вакцины. Он может развиться в течение трех-четырех минут после инъекции или через 3-4 часа. Симптомы анафилактического шока:
- потеря сознания;
- резкое снижение давления;
- бледная кожа;
- холодный пот.
Любая прививка делается только абсолютно здоровому ребенку, после предварительного общего анализа крови. Даже пищевая аллергия или насморк является противопоказанием. АКДС нельзя делать:
- если во время предыдущей аналогичной прививки появилась сильная реакция или возникло осложнение;
- если диагностировано прогрессирующая болезнь нервной системы;
- были афебрильные судороги;
- детям не делается прививка в случае сильных аллергических реакций на что-либо. Им делают прививку менее аллергенными вакцинами на фоне принимаемых антигистаминных препаратов.
Таким образом, прививка не дает стопроцентной гарантии, что ребенок не заболеет коклюшем. Но она гарантирует легкое течение заболевания и быстрейшее выздоровление, без возникновения серьезных осложнений.
Статья помогла вам?
Дайте нам об этом знать – поставьте оценку
Источник: https://bolesnlor.ru/mozhno-li-zabolet-kokljushem-posle-privivki-akds.html
Укол как рулетка. Чем можно заболеть после прививки
Роспотребнадзор, как рассказывал Лайф, рекомендовал Минздраву рассказывать студентам-медикам о пользе прививок, чтобы формировать в них «приверженность вакцинопрофилактике». Губернаторам главный санитарный врач Анна Попова советует принять меры, чтобы привиты были не менее 95% детей.
Всё дело в том, что в последнее время Роспотребнадзор отмечает «рост числа не привитых лиц». Это значит, что врачи в поликлиниках сейчас начнут активнее работать с родителями, особенно с теми, кто против прививок или кто сомневается в их пользе. Лайф собрал научные данные о том, какие осложнения могут быть.
«Дочь не смогла одеться из-за боли в ногах»
До сих пор 6-летняя Дуся проходит курс реабилитации после прививки, которую ей сделали в ноябре 2016 года. Об этом Лайфу рассказала её мама, Марина Воропаева. По её словам, сейчас у ребёнка сохраняется «отсутствие рефлексов и мышечной силы». Она описала эту историю в «Фейсбуке», и в декабре это взорвало Интернет — почти три тысячи перепостов.
Прививка называлась «Приорикс» (от кори, краснухи и паротита). «Ребёнок здоров, контактов с инфекциями не было, посещает дошкольную подготовку, шахматы, ментальную арифметику, трижды в неделю занятия танцами, занимается верховой ездой», — такой Дуся была до прививки.
Спустя три недели после похода в поликлинику Дуся проснулась среди ночи с ужасной болью в руках. Всю ночь она плакала, мама пыталась её утешить, массировала руки — ребёнок забывался на час, а потом всё начиналось снова. При этом наутро девочка была бодрой и пошла на занятия. Родители консультировались с медиками и выслушали предположения о том, что это могут быть «боли роста» или вегетососудистая дистония. Но каждая ночь становилась страшнее предыдущей.
Через неделю Дуся уже не могла сама одеться из-за боли в ногах и нормально есть: «ложка ходила ходуном в трясущихся пальцах». В итоге девочку госпитализировали по скорой. В больнице поставили диагноз «синдром Гийена — Барре». Официально никто из врачей не подтвердил, что такую болезнь запустила прививка, но в выписке из больницы, по словам мамы, написано «поствакцинальный период «Приорикса».
Связь с вакцинами прослеживается с трудом
Отметим, что врачам действительно непросто понять, является ли синдром Гийена — Барре следствием прививки — потому что причины болезни ещё до конца не изучены.
Как говорится на сайте Всемирной организации здравоохранения: синдром Гийена — Барре — это редкое состояние, при котором иммунная система человека поражает собственные периферические нервы. Чем оно грозит: паралич ног, рук, лицевых и дыхательных мышц, затруднённое дыхание, нарушение способности говорить и глотать, инфекция крови, тромб в лёгких и остановка сердца.
В 1997 году американские учёные изучили 2,3 тыс. случаев заболеваний этим синдромом. Эти случаи были зафиксированы среди 73 млн детей (от 9 месяцев до 15 лет), привитых от кори.
В результате учёные пришли к таким выводам. В течение 72 дней (это могут быть любые 72 дня, без привязки в прививке) заболевают в среднем 92 ребёнка на 100 тысяч. В течение 72 дней после прививки заболевают примерно 97 детей на 100 тысяч.
Как сказано в исследовании, «не было зафиксировано статистически значимых корреляций между вакцинацией против кори и заболеванием синдромом Гийена — Барре». Если взаимосвязь существует, то «число случаев заболевания синдромом, вызванных вакцинацией, было настолько мало», что данных о 70 млн привитых было недостаточно для того, чтобы эту взаимосвязь обнаружить.
Зато есть более ясная взаимосвязь между вакцинацией от гриппа и синдромом Гийена — Барре. В 1998 году учёные изучили данные о 180 взрослых, заболевших этим синдромом. Учёные пришли к выводу: риск заболеть синдромом Гийена — Барре есть в 1,7 случая на миллион.
Прививка от туберкулёза поражает кости
От туберкулёза детей прививают так называемыми БЦЖ-вакцинами (изготовлены из штамма ослабленной живой коровьей туберкулёзной палочки). Как говорится в научной работе учёных из Научного центра экспертизы средств медицинского применения, есть «опасность развития осложнений, среди которых наиболее тяжёлым является специфическое поражение костей — БЦЖ-оститы» (воспаление костной ткани).
Учёные провели анализ «медицинской документации 460 поствакцинальных осложнений со стороны костной системы у детей», которые поступили в этот центр и Государственный научно-исследовательский институт стандартизации и контроля медицинских биологических препаратов им. Л.А. Тарасевича с 2001 по 2010 год.
«За 10 лет осложнения после иммунизации против туберкулёза со стороны костной системы были выявлены у 430 детей, в том числе у 197 (46%) девочек и 233 (54%) мальчиков», — сказано в работе.
При этом уровень заболеваемости БЦЖ-оститом по стране — более 6 человек на 100 тыс. привитых. Но не все случаи фиксируются, потому что связь между прививкой и болезнью проследить не так легко.
«Интервал между прививкой и постановкой диагноза варьировался от 5 до 36 месяцев, составлял в среднем 15,5 месяца», — говорится в работе. Симптомы такие: «в среднем через 14 месяцев после вакцинации появлялась безболезненная или малоболезненная локальная отёчность в зоне поражения».
«Чаще патологический процесс поражал бедренную кость — 21,2%, большеберцовую и малоберцовую кости — 20,0%, грудину — 15,6%, несколько реже плечевую кость — 11,6%, кости предплечья и кисти — 11,6%, стопы — 9,3%, рёбра — 8,5%», — говорится в исследовании.
Учёные пишут о факторах риска появления БЦЖ-остита: это неблагоприятные явления в период беременности, частые ОРВИ, анемия, рахит у детей.
Аллергия и судороги после вакцины АКДС
Большую работу по изучению последствий прививок провели также учёные из НИИ детских инфекций в Санкт-Петербурге. Результаты были опубликованы в 2010 году в журнале «Эпидемиология и вакцинопрофилактика».
Всего были проанализированы истории болезни 1,6 тыс. детей, поступивших в НИИ с подозрением на поствакцинальные осложнения. Им делали прививку АКДС (от дифтерии, столбняка и коклюша), АДС-М (от столбняка и дифтерии), от паротита и другие.
Учёные поделили симптомы на поствакцинальные осложнения (19% случаев) и интеркуррентные инфекции (то есть присоединившиеся случайно к основному заболеванию или состоянию).
Поствакцинальные осложнения в свою очередь почти пополам поделились на аллергические (сыпь, отёк, гиперемия — переполнение кровью сосудов какого-либо органа или области тела) и на неврологические осложнения (судороги).
— Частота аллергических осложнений увеличивалась с кратностью вакцинации, что подтверждает этиологическую роль вакцины, — сказано в исследовании.
Что касается интеркуррентных болезней, 624 ребёнка из группы наблюдения были госпитализированы с острыми респираторными заболеваниями, 153 — с острыми кишечными заболеваниями, 153 — с нейроинфекциями. Среди нейроинфекций был гнойный менингит (31 случай), серозный менингит (36 случаев), энцефалит (13 случаев). Менингит — это воспаление мозговых оболочек, а энцефалит — воспаление мозга.
Учёные назвали факторы риска, при которых поствакцинальный период протекает сложно. Так, аллергия после прививки чаще появлялась у детей, у которых и раньше были приступы аллергии (вызванные чем-то другим). А у детей с неврологическими осложнениями «существенно чаще имела место предшествующая неврологическая патология». Заболевали инфекцией после прививки чаще дети, которые на момент вакцинации плохо себя чувствовали или у них кто-то болел в семье.
Отменить нельзя, перенести на другой день можно
Педиатры сравнивают родителей, которые боятся делать детям прививки, с теми, кто боится летать. Да, в авиакатастрофах гибнут люди, но это не повод запрещать самолёты. От прививок тоже бывают осложнения, но в целом пользы от них гораздо больше. По данным Роспотребнадзора, благодаря вакцинации россияне стали менее подвержены таким заболеваниям.
Педиатр Туяра Захарова рассказала о мерах предосторожности, которые должны соблюдаться, чтобы снизить риск осложнений.
— Вакцинирование — это всегда плановое мероприятие. Если у ребёнка температура или аллергия, то дату процедуры нужно перенести, — сказала она. — Перед вакцинацией педиатр должен осмотреть ребёнка, его состояние, кожные покровы. Если всё в порядке, врач показывает родителям флакон с вакциной, срок её годности, говорит, какая вакцина будет вводиться.
По словам Туяры Захаровой, после прививки родителям с ребёнком нужно полчаса побыть в поликлинике. Эта мера предосторожности объясняется тем, что, если у ребёнка возникнет какая-то аллергическая реакция на укол, ему быстро окажут медицинскую помощь.
Педиатр Кирилл Калистратов говорит, что «главное — отложить процедуру на 2 недели с момента, когда ребёнок переболел инфекционным заболеванием». И, конечно, в период эпидемий и тем более после прививки не стоит посещать людные места, где много вирусов.
Ведь иммунная система ребёнка после прививки очень занята: она борется с возбудителями болезни (от которой сделана прививка) и вырабатывает к ним антитела. Не стоит нагружать её ещё и борьбой с инфекциями, которые встречаются в торговых центрах и метро.
Источник: https://life.ru/p/980928